アメリカの未上場Fintech企業についての調査結果をシリーズ化して発信しています。
今回は第4弾として医療費決済サービスを提供するCedarを紹介します。
Cedar概要
Cedarは2016年に元医師であるFlorian Ottoによって創業されました。これまでに4回の資金調達を行なっており、その総調達額は$326Mとなっています。最新の資金調達は2021年3月でその際の評価額は$3.2Bでした。投資家にはAndreesen HorowitzやTiger Global Managementが名を連ねています。

Cedarのビジネスモデルについて解説します。Cedarは患者と医療機関の間の決済に介入し、双方のペインを解決します。収益は医療機関から手数料としてあげます。
ではCedarは患者と医療機関のどのようなペインを解決しているのでしょうか?
Cedarが解決するペイン
- ①患者のペイン
- 患者のペインとしては、支払いがオンラインで行えない、医療費が把握できず支払いプランが立てられない、といったことが挙げられます。
- Trends in HealthCare Paymentsのレポートによると、患者の68%はオンラインで医療費を支払いたいと思っているが、実際にそうしている患者は30%にとどまっています。これは医療機関がオンライン決済を提供していない、提供していても使い勝手が悪いということを示しています。
- 次に医療費を把握できていないという問題です。86%の患者は受診前に費用を知りたいと思っているが、34%の患者は知ることができていないというデータがあります。また、2019年の自己破産の67%が予期しない高額医療費が原因でした。医療費が高くなりがちなアメリカでは医療費の見積もりサービスや支払いプランの提供が求められています。
- ②医療機関側のペイン
- 医療機関側のペインとしては、患者への請求をオンラインで行えていない、患者からの集金率が低迷しているといったことが挙げられます。
- Trends in HealthCare Paymentsのレポートによると、パンデミックによって遠隔医療の割合が増えてオンライン決済の需要が高まっています。また、請求処理を紙からオンラインにすることで、一回の請求あたり平均$5.4のコストと3分の処理時間が節約できます。
- また、アメリカの医療機関では患者からの集金率が低い傾向にあります。年間自己負担額$366Bのうち推定43%が回収できていません。これはパンデミックによって経営にダメージを受けている医療機関にとっては死活問題です。
サービス内容
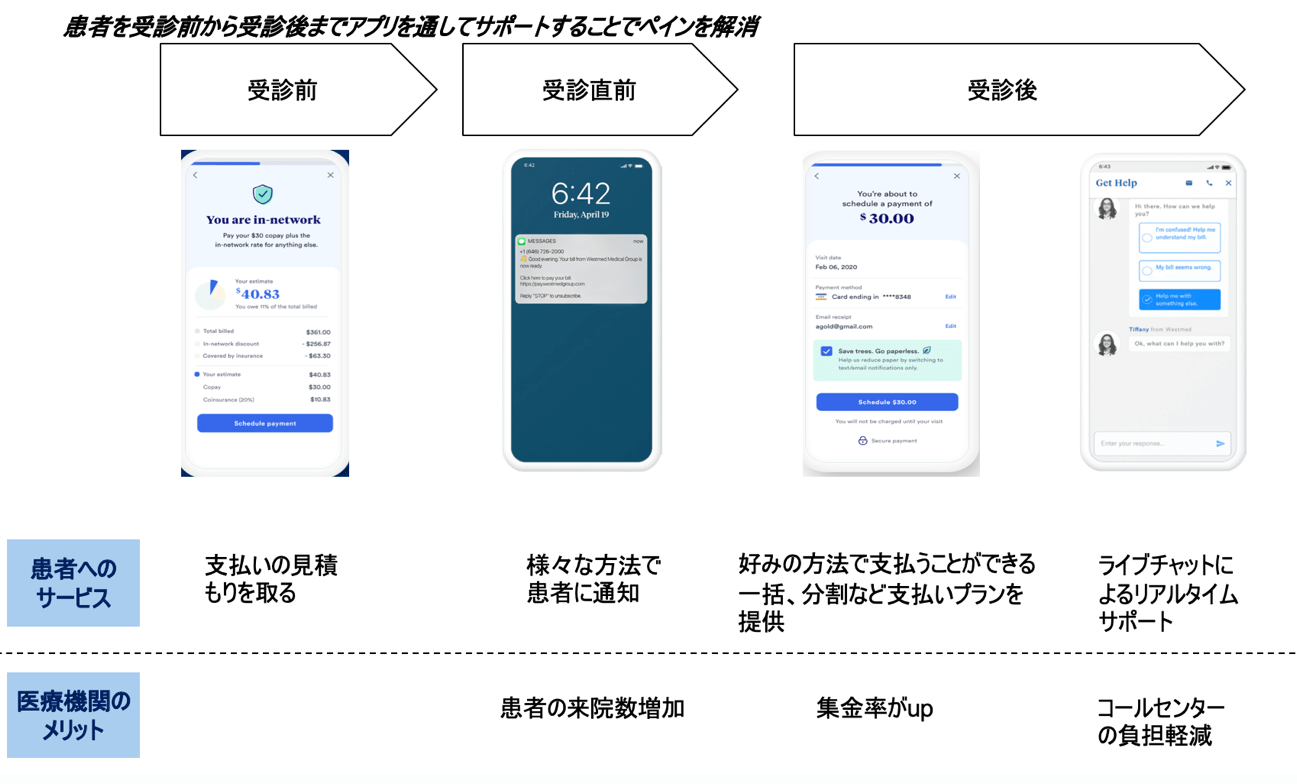
Cedarのサービスは患者を受診前から受信後までアプリを通してサポートすることでペインを解決します。
受診前には医療費の見積もりを取り、患者に通知します。受診後は患者にオンライン決済を提供し、一括or分割など多様な支払いプランを提示します。また、ライブチャットを使用して患者をリアルタイムサポートします。アプリの操作は非常に直感的で分かりやすくなっています。
それでは医療機関にとってのポイントを解説します。受診前に患者に支払いの見積もりを取り、通知することで医療機関としては患者の来院数増加を見込めます。また、オンライン決済提供で集金率のup、請求コスト削減ができ、更にライブチャットでコールセンターの負担を軽減することができます。
このほかにも医療機関にとって嬉しいサービスがあります。Cedarの決済プラットフォームは既存のすべての電子カルテや決済システムと統合することができます。このため導入コストは少なく済みます。また、決済に関するレポートが作成され、収益サイクルや集金率、チャット履歴などのデータを確認することができます。
トラクション
2020年から21の新しい医療機関と連携を始めており、2021年3月の時点で、その累計は35を超えています。1日にサポートする患者も30万人となっています。
導入医療機関では平均で集金率30%up、患者満足度88%とされています。また、HP上では医療機関のケーススタディが載せられています。Westmed Medical GroupではCedarを導入したところ、集金率が59%から74%に増加し、集金までの平均日数は39日から30日と短くなっています。Cedarのサービスが医療機関のペインをしっかり解決できているのがわかります。
日本とアメリカの市場の違い
日本とアメリカの医療費決済の市場の違いについて解説します。
日本とアメリカの大きな違いは医療保険制度です。
アメリカでは公的医療保険制度は高齢者、障害者、低所得者を対象としたものに限られており、それ以外の人は民間の保険に入ることになります。しかし、その保険料は年々増加しており、無保険者は2018年時点で2,746万人で全体の8.5%となっています。もし無保険者が病気になってしまうと、その自己負担額はとても高額になってしまいます。例えば、一般の初診料は$150~ $300、入院費は1日$2,000~ $3,000です。もし急性虫垂炎になってしまうと$10,000以上の医療費が請求されます。
一方、日本ではアメリカとは違い、国民皆保険制度、高額療養費制度があります。例えば月に100万円の医療費がかかったとしても、日本では国民皆保険によって窓口負担は3割の30万円になります。さらに高額療養費制度によって自己負担額が87,430円まで抑えられるのです。
 出典: 厚生労働省保健局
出典: 厚生労働省保健局
この制度があることにより、日本国民は予想外の高額医療費に生活が困窮するという事態がアメリカよりも少なくなります。そのためCedarの提供するような医療費見積もりサービスの需要は少なくなります。
また、年間自己負担額がアメリカ$366Bに対して日本では$45Bと少ないために、日本では集金率がアメリカよりも良くなっています。一人当たり医療費未払い金がアメリカでは一人当たり平均$1,766なのに対して日本では$50~60とかなり少なくなっています。アメリカの医療機関のペインとなっている集金率の低さが日本ではそれほど問題になっていないため、集金率upのためのサービスの需要も少なくなります。
このように、日本ではシンプルな医療機関向けの決済サービスへの需要はアメリカよりは少なくなっていると考えられます。決済サービスだけでなく、他の機能も付加する必要がありそうです。
例として混雑解消機能が挙げられます。日本ではアメリカよりも気軽に病院を受診できるため、病院での混雑が問題となっています。厚生労働省によると日本では3割の患者が病院で1時間以上待たされています。受付を先にオンラインで済ませることができるスマホアプリや、会計のための待機時間を減らす後払いサービスなどは需要があります。
また、医学生として病院で臨床実習を行なっていると病院内コミュニケーションツールが充実していないと感じます。現在、主に使われているPHSはメール機能がなく通話機能のみで、緊急かそうでないかにかかわらず院内でかかってきた電話はすべてその場で取らなければいけません。また、予定調整ツールなども使われておらず、会議などの時刻決定がろくになされていないこともあります。しかし、既存のツールではセキュリティに不安があったり、病院内で使用するには使い勝手が悪いなどの問題点があります。そのため、医療機関向けのセキュリティが担保された院内コミュニケーションツールの需要はあると考えられます。
おわりに
医療費決済サービスを提供するCedarが評価額を伸ばしていることが今回の調査で分かりました。日本とアメリカでは保険制度の違いで決済サービスの需要に差はあるものの、日本の医療機関ならではのペインがあり、それを解決するサービスは必要とされています。そもそも医療現場ではデジタル化が他の分野に比べて遅れており、人手不足による医療従事者の長時間労働問題、働き方改革が深刻な問題となっています。医療機関の負担を軽減できる画期的なサービスを提供するベンチャーの登場はいつでも期待されています。
Angel Bridgeはアナログな病院のDXに取り組むベンチャーに積極的に投資したいと考えています。事業の壁打ちや資金調達のご相談など、お気軽にご連絡ください!